Calcula-se que até 20% dos casais em idade reprodutiva apresentam problemas de infertilidade, o que representa um dos maiores motivos de consulta médica especializada, segundo os dados da Organização Mundial de Saúde (OMS).
Sabemos que a chance da gravidez em um casal fértil é de aproximadamente 20% ao mês, de modo que esta probabilidade acumulada chega a praticamente 100% ao ano. Ou seja, se um casal não consegue conceber num período de 12 meses, sem uso de métodos anticoncepcionais, mantendo relações sexuais freqüentes, estes devem procurar ajuda médica especializada, pois estaria caracterizado o quadro de infertilidade conjugal, que teoricamente, até que se prove o contrário, é totalmente reversível, principalmente com a tecnologia que dispomos na atualidade.
Este cálculo estatístico vale para os casais onde a parceira tem até 35 anos de idade, pois após esta faixa etária um certo número de alterações fisiológicas contribui para um declínio significativo na fertilidade na mulher.
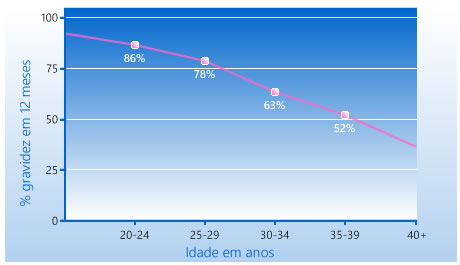
É claro que em determinados casos, não se deveria esperar este período de 12 meses para iniciar a investigação da infertilidade. Como por exemplo:
- Após os 35 anos, não se deveria esperar um ano para procurar esta assistência médica especializada porque quanto mais avançada a idade, menor a chance de gravidez, mesmo na FIV, principalmente se esta dificuldade tiver mais de 3 anos de duração;
- Da mesma forma, a procura por ajuda médica especializada mais precoce deve ser adotada por casais que sabem ter problemas que predispõem à infertilidade tais como alterações nos espermogramas, endometriose, ovários policísticos (principalmente se acompanhado de irregularidades menstruais, hirsutismo – pêlos mal distribuídos pelo corpo, acne e obesidade), obstrução tubária, vasectomias, entre outras;
- Menstruações irregulares, ausentes ou dolorosas;
- Perdas gestacionais recorrentes (mais de 3 perdas gestacionais espontâneas em um período de 12 meses);
- Uso anterior de dispositivo intra-uterino (DIU);
- História de doença sexualmente transmissível ou infecção pélvica ou genital em um dos parceiros (Infecções prostáticas, apendicite, por exemplo);
- Cirurgia abdominal prévia em um dos parceiros;
- Reversão de esterilização cirúrgica em um dos parceiros;
- Secreção mamária;
- Doença crônica em um dos parceiros (por ex.: diabetes, pressão arterial elevada, etc.);
- História de quimioterapia ou radioterapia em um dos parceiros.
É nesta fase inicial que o paciente adquire a confiança no seu avaliador, fato de extrema importância para o resultado final.
A Clínica Pró Nascer dispõe de um protocolo próprio específico para os pacientes (entrevista / solicitação de exames), ou seja, é exatamente aí que vamos conhecer a estratégia terapêutica a ser adotada. Este se faz habitualmente em 1 ciclo menstrual (aproximadamente 1 mês). Esta rapidez na avaliação é muito importante para otimizar o resultado, além de minimizar a ansiedade do casal, que está fragilizado e na maioria das vezes, está a muito tempo na tentativa de solucionar o problema da infertilidade.
É muito comum o casal comparecer à primeira consulta desanimado, com vários exames, sendo alguns com qualidade técnica questionável. Por isso, entendemos que os exames devem ser atuais e realizados por profissionais que saibam que tipo de informação necessitamos.
Neste primeiro contato, devemos valorizar três variáveis muito importantes como base da avaliação, evitando-se solicitar exames invasivos, dolorosos e onerosos, sem necessidade:
- Idade da mulher;
- Tempo de infertilidade;
- Diagnóstico prévio.
Entendemos que se temos uma idade feminina avançada (>35 anos) e/ou um período de infertilidade significativo (> 3 anos), o diagnóstico em determinadas situações não é tão valorizado, pois a urgência em revertermos esta situação é fundamental já que a idade feminina avançada é o pior prognóstico na questão reprodutiva. Por isso, afirmo que em determinadas situações, o quanto antes adotarmos um tratamento rápido e mais eficaz possível, mais chance teremos de sucesso nos tratamentos laboratoriais. E consequentemente, menos custos em tratamentos ineficazes e estatisticamente inviáveis.
Por isso, na primeira consulta, independente do prévio diagnóstico trazido pelo paciente, solicitamos exames de qualidade confiável em um dia específico do ciclo menstrual para confirmarmos a viabilidade de uma gravidez biologicamente do casal. Além disso, a ANVISA determina que o prazo entre a coleta de sangue do casal e a complementação do tratamento não deve ser maior que 06 (seis) meses, objetivando afastar a presença de doenças sexualmente transmissíveis que poderiam inviabilizar qualquer tratamento reprodutivo com riscos de transmissão vertical (passagem para o bebê).
Nesta fase inicial avaliamos a tríade mínima e necessária para chegarmos à gravidez, independente do tratamento a ser adotado:
- Óvulo (reserva folicular);
- Espermatozoide (quantidade mínima viável -espermograma específico com dados prognósticos);
- Cavidade uterina íntegra (vídeo-histeroscopia).
Eventualmente, com a confirmação da viabilidade de uma gravidez genética do casal, podemos chegar a um diagnóstico, que não raro as vezes, contundente, com indicação absoluta de um tratamento laboratorial.
A marcação da consulta pode ser feita através do telefone ou pelo nosso WhatsApp clicando no link acima.
O atendimento na unidade Barra da Tijuca, propicia maior acessibilidade. O plano de saúde pode ser usado sempre que possível tanto nas consultas como nos exames diagnósticos.
A proposta do tratamento é definida baseando-se no resultado dos exames realizados e na história clínica do casal.
Avaliação masculina
O exame de espermograma avalia parâmetros essenciais como concentração, motilidade e vitalidade espermática, mas também compreende de rotina exames altamente específicos como a morfologia e o teste de capacitação espermática que nos orienta sobre o prognóstico do melhor tratamento a ser adotado em relação ao tratamento laboratorial como a inseminação artificial e fertilização in vitro.
O espermograma é um exame subjetivo, ou seja, depende do profissional que emite as informações avaliadas. Por isso, é fundamental a verdadeira informação do fator masculino, pois o diagnóstico incorreto ou incompleto, nos leva a tratamentos ineficazes e uma perda de tempo importante.
Eventualmente, quando recebo um laudo da Pró Nascer, e observo uma qualidade espermática muito comprometida, solicitar outros exames mais específicos como: hormônios; cariótipo; microdeleção do cromossomo Y, USG da bolsa escrotal; e até a aspiração de epidídimo seguido ou não de uma biópsia testicular, para fazermos um diagnóstico diferencial de obstrução ou insuficiência testicular nas azoospermias (ausência de espermatozoides no ejaculado).
Exames de DSTs são obrigatórios para todos os homens.
Etapas do espermograma









Avaliação feminina
Vários hormônios são avaliados para comprovar a viabilidade do tratamento. As taxas hormonais são ferramentas importantes no prognóstico do tratamento.
FSH
Como falado anteriormente, temos que confirmar a reserva folicular, independente da idade da paciente, através do FSH na época menstrual.
Importante é sabermos se a paciente tem reserva folicular e não saber exatamente se ela é uma mulher ovuladora ou não pois, qualquer tratamento a ser adotado em reprodução assistida, iremos estimular os ovários, e dessa forma, temos que ter a certeza de sua possível atividade ovariana, que não acontece quando a mulher atinge a menopausa.
Porém existem formas de avaliar a suposta ovulação como o aumento da temperatura basal, que ocorre após a suposta ovulação pela produção de progesterona (liberada pelo folículo roto – corpo lúteo) para manter o endométrio compacto para a efetiva implantação embrionária; assim como a avaliação do LH, que pode ser avaliado pelo exame de sangue ou por kits adquiridos em farmácias. O pico de LH, produzido pela hipófise ocorre horas antes da suposta ovulação, pois é este hormônio que irá deflagrar a ovulação. Mas, são supostas as avaliações que não confirmam a efetiva ovulação e para nós não é tão significativo.
Sabemos que mais de 90% das mulheres que menstruam regularmente (independente da extensão do ciclo), via de regra, ovulam. Mas como falado, o importante é a confirmação da reserva folicular para comprovarmos a possibilidade desta paciente ser portadora de “ovários estimuláveis” pois, iremos obrigatoriamente estimular os ovários de todas as pacientes (ovuladoras ou não) e complementar com progesterona natural, independente do tratamento a se adotado, objetivando aumentar as chances reprodutivas.
Estradiol
Também solicitado no 3º dia do ciclo, pode nos dar a informação de uma possível “falência ovariana oculta” caracterizado por um FSH dentro dois limites de normalidade (<12pg/ml) e taxa de estradiol basal alterada (>75pg/ml), com prognóstico ruim podendo levar a diminuição, ou ausência, de resposta folicular quando ocorre a estimulação ovariana com gonadotrofinas.
LH
Também solicitado no 3º dia do ciclo, pode nos dar a informação de uma possível produção precoce levando a uma “inundação androgênica” (produção aumentada de hormônios masculinos). Alteração muito comum nas Síndromes de Ovários Policísticos (SOP), principalmente quando a razão FSH/LH >2. Nestes casos podemos ter prejuízos na ovulação e/ou implantação embrionária.
Além destes exames hormonais acima, fundamentais no processo de ovulação, solicitamos outros exames hormonais, que têm como objetivo principal identificar possíveis falhas da fase lútea, chamada de “janela de implantação embrionária”, importantes no processo de nidação, como a dosagem da prolactina e TSH (hormônio tireo-estimulante) e dos androgênios (hormônios masculinos).
Estes resultados podem ajudar a predizer a chance da paciente ter uma resposta ovulatória, assim como determinar a dose de medicamentos estimuladores da ovulação que deverão ser empregadas para cada paciente.
Solicitamos também exames de DSTs, obrigatórios; marcadores da endometriose, metabólicos que serviriam para o risco cirúrgico que será obrigatório na aspiração folicular, entre outros.
Relação completa dos exames plasmáticos e ginecológicos solicitados:
- Hormonais:
- TSH
- T3 – tiroxina livre
- T4
- Androstenediona
- Testosterona
- 17- OH – Progesterona
- S – DHEA
- DHEA
- Prolactina
- FSH
- LH
- Estradiol
- Marcadores da endometriose
- Proteína C Reativa
- CA 125
- Metabólicos
- Tipagem Sanguínea ABO
- Fator Rh
- Teste de Coombs indireto (Para mulheres fator RH negativo).
- Coagulograma
- Frutosamida
- Lipidograma
- Glicose
- Ureia
- Creatinina
- Insulina
- Hemograma
- Urocultura
- EAS
- Anti-virais
- Chagas (IgG e IgM)
- HIV 1 / 2
- HTLV 1 + 2
- Hepatite A – anti – HAV IgG
- Hepatite A – anti – HAV IgM
- Hepatite B – anti – HBs
- Hepatite B – HBsAg
- Hepatite B – anti – HBc IgG
- Hepatite B – anti – HBc IgM
- Hepatite B – Hbe Ag
- Hepatite B – Anti Hbe
- Hepatite C – Anti HCV
- VDRL
- Citomegalovírus IgM
- Citomegalovírus IgG
- Rubéola IgM
- Rubéola IgG
- Toxoplasmose IgG
- Toxoplasmose IgM
- Ginecológicos
- Colpocitologia Oncótica
- Pesquisa de Mycoplasma
- Chlamydia no colo uterino
- Pesquisa de Streptococus beta hemolítico no colo uterino e na secreção vaginal
- Captura híbrida HPV
Etapas da coleta de sangue



Ultrassonografia
Também solicitados na época menstrual, tem por objetivo principal, avaliar a integridade dos ovários e a espessura endometrial. Temos a oportunidade de observar algumas patologias como os endometriomas; cistos de retenção; ovários micropolicísticos, e supostos hipertrofias endometriais (espessamento do endométrio que será confirmado na videohisteroscopia).
O volume dos ovários reduzidos na época basal, juntamente com os níveis do FSH basal, também nos auxiliam no prognóstico de má resposta ovariana.
Videohisteroscopia
Solicitamos a videohisteroscopia de rotina pois, entendemos que é o exame “padrão-ouro” para a avaliação direta do endométrio como prognóstico do leito de implantação embrionária. É habitualmente solicitado na 1° fase do ciclo, pois priorizamos a avaliação morfológica do endométrio. A melhor visualização e mais confiável se dá quando o endométrio se apresenta o mais fino possível (época pós menstrual). Afinal, para a avaliação funcional, basta afastarmos a possibilidade de falência ovariana para prever que este endométrio é funcionante. Até porque, em qualquer tratamento de reprodução assistida, a indução da ovulação vai ser implementada além da progesterona natural, prescrita de rotina para manutenção da suposta gravidez, independente da ausência do diagnóstico de insuficiência lútea (carência de progesterona para manutenção da implantação embrionária).
A hipertrofia endometrial é melhor interpretada num momento em que se deve ter um endométrio mais fino, diferentemente da 2ª fase onde esta patologia poderá ser confundida com um padrão secretor fisiológico mais acentuado (maior produção de progesterona). Estamos com trabalhos promissores no sentido de aplicarmos avaliação de marcadores endometriais de algumas proteínas relacionados ao prognóstico da implantação embrionária. Enfim, a integridade da cavidade uterina é de vital importância para o sucesso de qualquer tratamento em reprodução assistida, seja de forma natural ou laboratorial. Condições adversas devem ser tratadas antes do ciclo de FIV.
Histerosalpingografia (HSG)
Solicitado após a menstruação e antes da suposta ovulação (entre o 7° e 10° dia do ciclo), de forma a evitar o risco de realizar o exame numa paciente grávida. Este exame tem por finalidade principal, avaliar a permeabilidade das trompas.
Faz-se a administração de contraste a base de iodo através do colo do útero (via vaginal) e radiografias seriadas realizadas para observar a passagem deste contraste através das trompas.
Nem sempre solicitamos este exame, pois a paciente pode ter realizado recentemente; ou existir a possibilidade de estarmos diante de um caso com indicação de FIV como por exemplo, uma alteração espermática importante, onde não iríamos precisar das trompas para chegar à gravidez; ou estarmos diante de uma indicação de uma vídeo-laparoscopia para avaliação de algumas patologias e neste momento a avaliação tubária (cromotubagem) pode ser realizada sob anestesia.
Porém, a HSG é um exame “padrão ouro” para a avaliação da permeabilidade tubária.
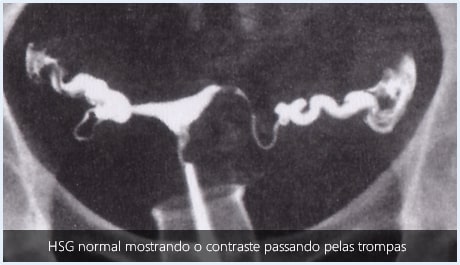
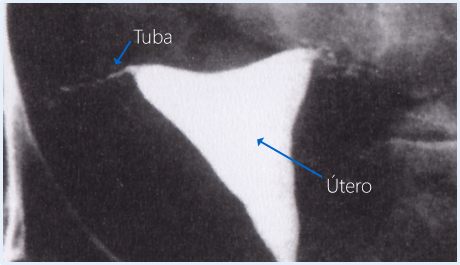
HSG patológica – não é possível avaliar o contraste passando pelas trompas confirmando a obstrução das mesmas.
Videolaparoscopia
Solicitado eventualmente, em situações que uma intervenção invasiva se faz necessária, pois é um procedimento cirúrgico mais complexo que requer internação e anestesia. Avalia-se a cavidade pélvica também por uma ótica que é introduzida pela parede abdominal.
A VL é considerada o exame “padrão-ouro” para diagnóstico das lesões das tubas (hidrossalpinges); endometriose e aderências que podem ser tratadas no mesmo ato cirúrgico.
Teste do cateter
O teste do cateter (“mock transfer”) é um exame realizado no ciclo anterior ao da FIV e visa estabelecer o trajeto que será percorrido pela sonda de transferência para a deposição dos embriões no útero materno no dia da transferência embrionária. Este é um exame de extrema importância para o resultado da FIV, pois uma transferência eficiente está associada a excelentes taxas de gravidez (menor tempo de transferência, ausência de lesão no trajeto). Faz-se uso da sonda de Sydney (Cook – ref. K-JETS-7019-SIVF) para a transferência embrionária.